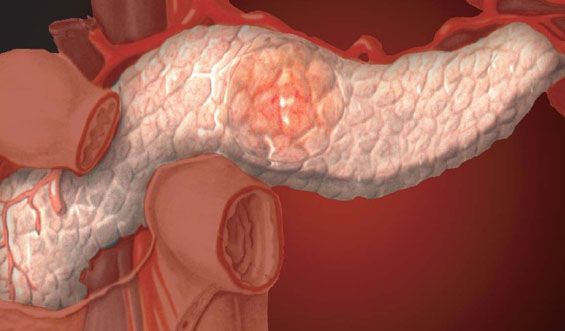
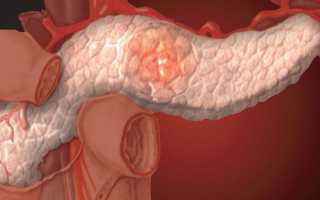
Панкреатит – код по МКБ 10
Наиболее частая причина хронического панкреатита (около 60% случаев). В связи с тем, что менее 5-10% пациентов, страдающих алкоголизмом, заболевают хроническим панкреатитом, было сделано предположение о наличии сопутствующих факторов риска. Так, у 5,8% пациентов с хроническим алкогольным панкреатитом была выявлена мутация N34S, , у больных алкоголизмом без развития хронического панкреатита данная мутация наблюдалась лишь в 1% случаев.
Муковисцидоз (кистозный фиброз).
Является аутосомно-рецессивным заболеванием, при котором наблюдается мутация в гене CFTR, кодирующем белок, участвующий в транспорте хлора через клеточную мембрану. Мутации в гене CFTR могут приводить к тяжёлому хроническому панкреатиту и поражению органов дыхания. Муковисцидоз, как этиологическая причина, составляет небольшую часть случаев хронического панкреатита.
Аутосомно-доминантное заболевание с пенетрантностью равной 80%. Заболевание связано с мутацией в гене катионического трипсиногена, расположенного на 7 хромосоме.
Гиперлипидемия (обычно 1 и 5 типов).
Может быть причиной развития хронического панкреатита, но обычно проявляется повторными атаками острого панкреатита.
Приём лекарственных средств.
К числу панкреоповреждающих средств относятся азатиоприн, хлортиазидные производные, эстрогены, фуросемид, тетрациклин. Реже такой же эффект наблюдается при применении циметидина, метронидазола, глюкокортикоидов, бруфена, нитрофурана.
Идиопатический хронический панкреатит (приблизительно в 30% случаев).
Идиопатический панкреатит подразделяют на формы с ранним и поздним началом. В некоторых случаях «идиопатического» панкреатита могут быть генетические мутации.
Обструктивные причины хронического панкреатита (нарушение оттока экзокринного секрета поджелудочной железы):
- Врождённые аномалии, такие как разделённая поджелудочная железа и кольцевидная разделённая поджелудочная железа. Врождённые аномалии относятся к очень редким причинам хронического панкреатита и, как правило, требуют наличия дополнительных провоцирующих факторов для развития хронического панкреатита (стеноз малого сосочка двенадцатиперстной кишки).
- Приобретённые обструктивные формы хронического панкреатита возникают в результате тупой травмы живота, приводящей к повреждению протоковой системы поджелудочной железы. Также нарушение оттока секрета поджелудочной железы может развиваться в результате воспалительных процессов в 12пк, что ведёт к фиброзу и папиллярному стенозу, а также в результате опухоли или конкрементов. Заболевания желчного пузыря и желчных путей – наиболее частая причина развития обструктивного варианта хронического панкреатита . Возникает в результате внутрипанкреактической активации ферментов поджелудочной железы вследствие регургитации в ее протоки желчи и содержимого 12-п кишки, что наблюдается при желчно-каменной болезни, билиарной и дуоденальной гипертензии, патологии Фаиерова соска.
Аутоиммунный панкреатит.
Является редкой причиной хронического панкреатита. При аутоиммунном поражении наблюдается диффузное увеличение поджелудочной железы, сопровождаемое симптоматикой либо бессимптомное. Для данной формы заболевания характерно диффузное и неравномерное сужение протока поджелудочной железы, увеличение уровня циркулирующих γ-глобулинов, наличие аутоантител и, возможно, наличие сопутствующих аутоиммунных заболеваний. В поджелудочной железе наблюдается фиброз с лимфоцитарной инфильтрацией.
Вторичные формы аутоиммунного хронического панкреатита возникают при первичном билиарном циррозе, первичном склерозирующем холангите и синдроме Шегрена (ксеродерматоз).
В развитии хронического панкреатита предполагают следующие патологические механизмы:
- Внутрипротоковая закупорка и обструкция (например, при злоупотреблении алкоголем, наличии конкрементов, опухолевом поражении, билиарной и дуоденальной гипертензии, патологии Фатерова соска).
- Направленное воздействие токсинов и токсических метаболитов, что приводит к активации ацинарных клеток и высвобождению цитокинов, стимулирующих звёздчатые клетки к выработке коллагена и развитию фиброза. Цитокины также способствуют развитию воспаления с вовлечением нейтрофилов, макрофагов и лимфоцитов. Данный механизм характерен для злоупотребления алкоголем, инфекционных воздействий и спру (тропические афты).
- Оксидативный стресс (например, при идиопатическом панкреатите).
- Некроз-фиброз (рецидивирующие острые панкреатиты, прмводящие к развитию фиброза).
- Ишемия (в результате обструкции и фиброза).
- Аутоиммунные процессы (может развиваться в связи с другими аутоиммунными заболеваниями, такими как Шегрена синдром, первичный билиарный цирроз, почечноканальцевый ацидоз).
Патофизиология хронического панкреатита остается не вполне ясной и существуют отдельные теории его развития при разных этиологических факторах.
Наследственный панкреатит и кистозный фиброз, ведущие к хроническому панкреатиту, развиваются в раннем возрасте и характеризуются выраженной кальцификацией.
Обструктивный хронический панкреатит развивается в результате врожденной или приобретенной стриктуры панкреатического протока, например при раздвоенной поджелудочной железе. Последняя ведет к сдавлению просвета дорсального протока.
Приобретенная стриктура, с другой стороны, может быть результатом травмы, псевдокисты, некротизирующего панкреатита или опухоли. При устранении обструкции расширение протока может исчезать.
В основе патофизиологии алкогольного хронического панкреатита лежит базальная гиперсекреция панкреатических протеинов с одновременным уменьшением ингибиторов протеаз. Последнее изменяет биохимическую структуру панкреатического сока и предрасполагает индивидуумов к формированию протеиновых пробок и панкреатических камней. Блокада мелких протоков вызывает преждевременную активацию панкреатических энзимов, что приводит к развитию острого панкреатита, который, через определенное время, вызывает перманентные структурные повреждения желез (атрофия ацинарных клеток и фиброз). Считается, что диета богатая протеином и липидами усиливает гиперсекрецию протеина (который включает пищеварительные ферменты) и, в конце концов, блокаду протоков и образование протеиновых пробок. Есть мнение, что постоянная потребность в метаболизировании алкоголя (и, возможно, других ксенобиотиков, таких как: лекарственные средства, табак, токсины окружающей среды и другие загрязняющие агенты) является причиной оксидативного стресса в поджелудочной железе и может приводить к повреждению клеток и органа в целом, особенно в условиях недостаточного питания.
Обнаружение генетического кода наследственного панкреатита также внесло вклад в наше понимание патогенеза хронического панкреатита.
Вне зависимости от этиологии хронического панкреатита в поджелудочной железе развивается фиброз, как типичный ответ на травматическое воздействие. В фиброгенезе играют роль множество факторов: факторы роста, цитокины и хемокины, которые приводят к отложению внеклеточного матрикса и пролиферации фибробластов. Повреждение поджелудочной железы ведёт к локальной экспрессии и высвобождению трансформирующего фактора роста (TGF-β), стимулирующего рост клеток мезенхимального происхождения и повышающего синтез белков внеклеточного матрикса, таких как коллаген, фибронектин и протеогликаны.
Рис. Гистологическая картина при хроническом панкреатите.
Хронический панкреатит
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Хронический панкреатит представляет собой стойкое воспаление поджелудочной железы, которое приводит к постоянному структурному повреждению с фиброзом и стриктурами протока, сопровождаемыми снижением экзокринной и эндокринной функций. Заболевание хронический панкреатит может быть вызвано хроническим злоупотреблением алкоголем, но может быть и идиопатическим.
Начальные симптомы хронического панкреатита проявляются рецидивирующими приступами боли. Позже у некоторых пациентов развиваются интолерантность к глюкозе и мальабсорбция. Диагноз обычно устанавливается при инструментальном обследовании – ЭРХПГ, эхосонографии и исследованиями секреторной функции поджелудочной железы. Лечение хронического панкреатита симптоматическое и включает соответствующую диету, анальгетики и применение ферментов. В некоторых случаях показано хирургическое лечение.
Код по МКБ-10
- К86.0 Хронический панкреатит алкогольной этиологии
- К86.1 Другие хронические панкреатиты.
Код по МКБ-10
Что вызывает хронический панкреатит?
В США 70-80 % случаев заболевания вызваны алкоголизмом и 15-25 % являются идиопатическими. Редкие причины хронического панкреатита включают наследственный панкреатит, гиперпаратиреоидизм и обструкцию общего панкреатического протока, вызванную стенозом, камнями или раком. В Индии, Индонезии и Нигерии идиопатический кальцифицирующий панкреатит наблюдается среди детей и лиц молодого возраста («тропический панкреатит»).
Аналогично острому панкреатиту, механизм развития болезни может быть связан с обструкцией протока белковыми пробками. Белковые пробки могут быть следствием избытка секреции гликопротеина-2 или дефицита литостатина, белка панкреатического сока, который ингибирует преципитацию Са. Если обструкция хроническая, персистирующее воспаление приводит к фиброзу, дилатации и фрагментарным стриктурам протока с последующей кальцификацией. Развиваются гипертрофия оболочки нейронов и перинейрональное воспаление, которые могут вносить свой вклад в развитие хронической боли. После нескольких лет прогрессирующий фиброз приводит к потере экзокринной и эндокринной функций. Диабет развивается у 20-30 % пациентов в течение 10-15 лет после начала заболевания.
Симптомы хронического панкреатита
У большинства пациентов возникают эпизодические абдоминальные боли. Приблизительно у 10-15 % боль в левом боку отсутствует и развивается мальабсорбция. Боль сильная, локализуется в эпигастрии и может длиться несколько часов или дней. Эпизоды боли обычно исчезают спонтанно через 6-10 лет из-за прогрессирующего разрушения ацинарных клеток, секретирующих панкреатические пищеварительные ферменты. Когда секреция липаз и протеаз снижается до менее 10 % нормы, у пациента развивается стеаторея, проявляющаяся жирным стулом или даже с жировыми каплями и креатореей. В это время могут появиться признаки интолерантности глюкозы.
Где болит?
Что беспокоит?
Диагностика хронического панкреатита
Постановка диагноза может быть затруднена, потому что уровни амилазы и липазы часто в пределах нормы из-за значительного снижения функции поджелудочной железы. У пациентов с типичным анамнезом злоупотребления алкоголем и рецидивирующими эпизодами острого панкреатита выявление кальцификации поджелудочной железы при обычной рентгенографии брюшной полости может быть достаточным для диагноза. Однако такая кальцификация обычно происходит поздно в течение заболевания и эти признаки обнаруживаются только приблизительно в 30% случаев. У пациентов без типичного анамнеза должна быть исключена малигнизация поджелудочной железы как причина боли: рекомендуется КТ брюшной полости. КТ может визуализировать кальцификацию и другие изменения железы (напр., псевдокисту или расширенные протоки), но на ранних стадиях заболевания эти признаки могут отсутствовать.
Начальные этапы обследования пациентов с нормальными данными, полученными при КТ, включают ЭРХПГ, эндоскопическую эхосонографию и исследования секреторной функции поджелудочной железы. Эти тесты весьма чувствительны, но ЭРХПГ может вызвать острый панкреатит приблизительно у 5% пациентов. MP холангиопанкреатография (МРХПГ) может явиться приемлемой альтернативой.
На поздних стадиях течения болезни показатели экзокринной панкреатической функции становятся измененными. Исследование стула на жир в течение 72 часов позволяет диагностировать стеаторею, но исследование не является специфическим. Секретиновый тест предполагает забор через дуоденальный зонд панкреатического секрета для анализа, но он выполняется только в нескольких центрах. Уровни сывороточного трипсиногена и химотрипсина и эластазы в стуле могут быть снижены. При тестах с бентиромидом и панкреолаурилом вещества принимаются перорально и проводится анализ мочи на продукты распада, вызванные панкреатическими ферментами. Но все эти экзокринные тесты менее чувствительны, чем ЭРПХГ или эндоскопическая ультрасонография в ранней диагностике заболевания.

Панкреатит – код по МКБ 10
Наиболее частая причина хронического панкреатита (около 60% случаев). В связи с тем, что менее 5-10% пациентов, страдающих алкоголизмом, заболевают хроническим панкреатитом, было сделано предположение о наличии сопутствующих факторов риска. Так, у 5,8% пациентов с хроническим алкогольным панкреатитом была выявлена мутация N34S, , у больных алкоголизмом без развития хронического панкреатита данная мутация наблюдалась лишь в 1% случаев.
Муковисцидоз (кистозный фиброз).
Является аутосомно-рецессивным заболеванием, при котором наблюдается мутация в гене CFTR, кодирующем белок, участвующий в транспорте хлора через клеточную мембрану. Мутации в гене CFTR могут приводить к тяжёлому хроническому панкреатиту и поражению органов дыхания. Муковисцидоз, как этиологическая причина, составляет небольшую часть случаев хронического панкреатита.
Аутосомно-доминантное заболевание с пенетрантностью равной 80%. Заболевание связано с мутацией в гене катионического трипсиногена, расположенного на 7 хромосоме.
Гиперлипидемия (обычно 1 и 5 типов).
Может быть причиной развития хронического панкреатита, но обычно проявляется повторными атаками острого панкреатита.
Приём лекарственных средств.
К числу панкреоповреждающих средств относятся азатиоприн, хлортиазидные производные, эстрогены, фуросемид, тетрациклин. Реже такой же эффект наблюдается при применении циметидина, метронидазола, глюкокортикоидов, бруфена, нитрофурана.
Идиопатический хронический панкреатит (приблизительно в 30% случаев).
Идиопатический панкреатит подразделяют на формы с ранним и поздним началом. В некоторых случаях «идиопатического» панкреатита могут быть генетические мутации.
Обструктивные причины хронического панкреатита (нарушение оттока экзокринного секрета поджелудочной железы):
- Врождённые аномалии, такие как разделённая поджелудочная железа и кольцевидная разделённая поджелудочная железа. Врождённые аномалии относятся к очень редким причинам хронического панкреатита и, как правило, требуют наличия дополнительных провоцирующих факторов для развития хронического панкреатита (стеноз малого сосочка двенадцатиперстной кишки).
- Приобретённые обструктивные формы хронического панкреатита возникают в результате тупой травмы живота, приводящей к повреждению протоковой системы поджелудочной железы. Также нарушение оттока секрета поджелудочной железы может развиваться в результате воспалительных процессов в 12пк, что ведёт к фиброзу и папиллярному стенозу, а также в результате опухоли или конкрементов. Заболевания желчного пузыря и желчных путей – наиболее частая причина развития обструктивного варианта хронического панкреатита . Возникает в результате внутрипанкреактической активации ферментов поджелудочной железы вследствие регургитации в ее протоки желчи и содержимого 12-п кишки, что наблюдается при желчно-каменной болезни, билиарной и дуоденальной гипертензии, патологии Фаиерова соска.
Аутоиммунный панкреатит.
Является редкой причиной хронического панкреатита. При аутоиммунном поражении наблюдается диффузное увеличение поджелудочной железы, сопровождаемое симптоматикой либо бессимптомное. Для данной формы заболевания характерно диффузное и неравномерное сужение протока поджелудочной железы, увеличение уровня циркулирующих γ-глобулинов, наличие аутоантител и, возможно, наличие сопутствующих аутоиммунных заболеваний. В поджелудочной железе наблюдается фиброз с лимфоцитарной инфильтрацией.
Вторичные формы аутоиммунного хронического панкреатита возникают при первичном билиарном циррозе, первичном склерозирующем холангите и синдроме Шегрена (ксеродерматоз).
В развитии хронического панкреатита предполагают следующие патологические механизмы:
- Внутрипротоковая закупорка и обструкция (например, при злоупотреблении алкоголем, наличии конкрементов, опухолевом поражении, билиарной и дуоденальной гипертензии, патологии Фатерова соска).
- Направленное воздействие токсинов и токсических метаболитов, что приводит к активации ацинарных клеток и высвобождению цитокинов, стимулирующих звёздчатые клетки к выработке коллагена и развитию фиброза. Цитокины также способствуют развитию воспаления с вовлечением нейтрофилов, макрофагов и лимфоцитов. Данный механизм характерен для злоупотребления алкоголем, инфекционных воздействий и спру (тропические афты).
- Оксидативный стресс (например, при идиопатическом панкреатите).
- Некроз-фиброз (рецидивирующие острые панкреатиты, прмводящие к развитию фиброза).
- Ишемия (в результате обструкции и фиброза).
- Аутоиммунные процессы (может развиваться в связи с другими аутоиммунными заболеваниями, такими как Шегрена синдром, первичный билиарный цирроз, почечноканальцевый ацидоз).
Патофизиология хронического панкреатита остается не вполне ясной и существуют отдельные теории его развития при разных этиологических факторах.
Наследственный панкреатит и кистозный фиброз, ведущие к хроническому панкреатиту, развиваются в раннем возрасте и характеризуются выраженной кальцификацией.
Обструктивный хронический панкреатит развивается в результате врожденной или приобретенной стриктуры панкреатического протока, например при раздвоенной поджелудочной железе. Последняя ведет к сдавлению просвета дорсального протока.
Приобретенная стриктура, с другой стороны, может быть результатом травмы, псевдокисты, некротизирующего панкреатита или опухоли. При устранении обструкции расширение протока может исчезать.
В основе патофизиологии алкогольного хронического панкреатита лежит базальная гиперсекреция панкреатических протеинов с одновременным уменьшением ингибиторов протеаз. Последнее изменяет биохимическую структуру панкреатического сока и предрасполагает индивидуумов к формированию протеиновых пробок и панкреатических камней. Блокада мелких протоков вызывает преждевременную активацию панкреатических энзимов, что приводит к развитию острого панкреатита, который, через определенное время, вызывает перманентные структурные повреждения желез (атрофия ацинарных клеток и фиброз). Считается, что диета богатая протеином и липидами усиливает гиперсекрецию протеина (который включает пищеварительные ферменты) и, в конце концов, блокаду протоков и образование протеиновых пробок. Есть мнение, что постоянная потребность в метаболизировании алкоголя (и, возможно, других ксенобиотиков, таких как: лекарственные средства, табак, токсины окружающей среды и другие загрязняющие агенты) является причиной оксидативного стресса в поджелудочной железе и может приводить к повреждению клеток и органа в целом, особенно в условиях недостаточного питания.
Обнаружение генетического кода наследственного панкреатита также внесло вклад в наше понимание патогенеза хронического панкреатита.
Вне зависимости от этиологии хронического панкреатита в поджелудочной железе развивается фиброз, как типичный ответ на травматическое воздействие. В фиброгенезе играют роль множество факторов: факторы роста, цитокины и хемокины, которые приводят к отложению внеклеточного матрикса и пролиферации фибробластов. Повреждение поджелудочной железы ведёт к локальной экспрессии и высвобождению трансформирующего фактора роста (TGF-β), стимулирующего рост клеток мезенхимального происхождения и повышающего синтез белков внеклеточного матрикса, таких как коллаген, фибронектин и протеогликаны.
Рис. Гистологическая картина при хроническом панкреатите.
Хронический панкреатит код по МКБ 10
Воспаление поджелудочной железы называется панкреатитом. Чаще всего такое заболевание носит хронический характер.
Эта патология может протекать без всяких симптомов или развиваться на фоне других заболеваний брюшной полости, поэтому диагноз не всегда ставится своевременно и правильно. Вот почему надо иметь представление об этой болезни и при подозрении на панкреатит обращаться к врачу.
Международная классификация заболеваний
Современная медицина знает свыше сорока классификаторов панкреатита, это затрудняет международное общение медиков на тему диагностики и лечения. Для того чтобы специалисты разных стран могли свободно обмениваться опытом и хорошо понимать друг друга была принята международная классификация болезней (МКБ).
Эта классификация регулярно пересматривается под руководством Всемирной организации здравоохранения. Сейчас действует МКБ – 10, цифра «10» означает десятый пересмотр.
По этой классификации МКБ — 10 панкреатит бывает:
- острый (код К85);
- хронический (код К86).
Механизм развития панкреатита
В поджелудочной железе вырабатываются пищеварительные ферменты и гормональное вещество – инсулин. Эти ферменты в железе находятся в неактивном состоянии, а начинают работать только когда попадут в двенадцатиперстную кишку.
Но бывает, что отток ферментов из поджелудочной железы нарушается или ферменты по каким – то причинам начинают активизироваться не дойдя до двенадцатиперстной кишки. Вот тогда ферментные вещества начинают разрушать саму поджелудочную железу, переваривать её ткани. При этом выделяются токсины, которые могут попасть в кровеносную систему, распространиться по всему организму и нанести вред внутренним органам.
Повреждённые ткани железы замещаются другими видами тканей, например, жировой или рубцовой. Также возможен и некроз большой площади этого органа. В следствии таких изменений нормальная работа поджелудочной железы нарушается, прекращается выработка ферментов в необходимом количестве, начинаются воспалительные процессы. Осложнениями такой патологии являются сахарный диабет и рак поджелудочной железы.
Причины возникновения заболевания
Начинается панкреатит по разным причинам. В МКБ – 10 есть различная градация этой патологии в зависимости от предполагаемых причин. Например, панкреатит медикаментозный, алкогольный, гнойный, геморрагический.
Для успешного лечения патологии надо выяснить причину появления такой проблемы.
Причинами панкреатита могут стать:
- злоупотребление алкоголем;
- воспалительные процессы в двенадцатиперстной кишке;
- желчнокаменная болезнь;
- травмы и отравления;
- побочные действия некоторых лекарственных средств;
- нарушения обмена веществ, например, во время беременности;
- болезни соединительной ткани;
- распространение грибковых заболеваний;
- паразитические поражения;
- наследственный панкреатит;
- хронические заболевания органов пищеварения;
- осложнения после хирургических вмешательств.
Особенности хронического панкреатита
МКБ – 10 не случайно выделяет панкреатит хронический и острый. Эти два вида одной патологии имеют свои особенности, последствия и различаются по тактике лечения.
При острой форме пищеварительные ферменты начинают переваривание уже в поджелудочной железе, заболевание развивается в короткие сроки. Лечение направлено на приведение в норму работу органов пищеварения.
Хроническая форма характеризуется уже начавшимися изменениями в структуре железы. Ткани этого органа утрачивают свою целостность, замещаются другим видом тканей. В результате этих патологических изменений повреждённый орган не может в полном объёме выполнять свои основные функции.
Это приводит к необратимым последствиям и оказывает влияние на все внутренние органы и системы организма человека. В дальнейшем происходит недостаток вырабатываемых ферментов, поджелудочная железа будет атрофироваться и начнётся сахарный диабет.
Причинам именно хронической формы часто бывает запущенный острый панкреатит. Также предпосылками могут являться недоедание, употребление жирной пищи, алкоголь, хронические заболевания других внутренних органов и вредное воздействие лекарственных препаратов.
Лечение хронической стадии патологии сводится к поддержанию нормальной жизнедеятельности организма. Также стремятся уменьшить влияние вредных воздействий на организм для предотвращения приступов заболевания и ухудшения самочувствия.
Вылечить хроническую форму нельзя, можно только снизить число приступов обострения заболевания. Но даже это приносит облегчение в жизнь больного человека.
Симптомы заболевания
Клиническая картина проявления патологии разная для всех стадий. Основной симптом – это достаточно сильная, неожиданная опоясывающая боль. Часто она начинается в левом боку, может становиться сильнее, если больной лежит на спине. Такую боль иногда принимают за боль в сердце или в почке, так как она больше чувствуется в верхней части живота.
Всегда наблюдаются нарушения со стороны пищеварения. Это, как правило, рвота с примесью желчи, понос с частичками непереваренной пищи, икота, метеоризм. Поднимается температура, а давление может быть и низким, и высоким. Состояние больного резко ухудшается, появляется одышка, повышенная потливость.
Эти симптомы ярко выражены и чаще бывают признаками острой стадии. Их надо знать, потому что и во время хронической формы могут случаться приступы острого характера. Но проявления хронической фазы более размыты и растянуты во времени.
На протяжении нескольких лет человек может чувствовать дискомфорт вверху живота, чаще после еды, особенно при употреблении жирной, жареной и острой пищи. Повреждённой поджелудочной железе трудно переваривать всё сразу, поэтому появляются такие боли.
Если человек придерживается правильного питания, а тем более раздельного питания, то проявления панкреатита произойдёт значительно позднее. Плохое пищеварение на протяжении длительного времени должно послужить сигналом. Человек склонен не замечать очевидные симптомы, а ведь любую болезнь надо лечить своевременно.
При хроническом заболевании могут иногда проявляться приступы острой стадии, но человек будет связывать это с перееданием или употреблением алкоголя. Хроническая стадия опасна тем, что процесс разрушения поджелудочной железы уже идёт, а человек не знает об этом, не принимает никаких мер. А ведь очень важно выявить заболевание вовремя, в этом помогает диагностика.
Диагностическое обследование и необходимы анализы
При подозрении на хронический панкреатит надо обратиться к врачу. Такими патологиями занимается гастроэнтеролог.
Обязательно проводятся анализы мочи, кала и крови, в том числе биохимический анализ крови. Исследуются органы брюшной полости методом УЗИ, рентгенографии. Поджелудочная железа проверяется методом компьютерной томографии, проводятся гастроскопия и функциональные тесты.
Основные направления в лечении заболевания
При обострении хронического заболевания лечение будет аналогично тому, которое назначается при острой стадии, почти всегда рекомендуется госпитализация. Лечение должно проходить под медицинским контролем, так как существует опасность для жизни.
При слабовыраженных симптомах хронического течения лечение будет направлено на корректировку образа жизни.
Пожизненно надо будет соблюдать определённую диету и принимать лекарственные препараты, которые будут возмещать недостаток ферментов в организме. Полезно посещение санаториев, которые предлагают комплексное лечение с употреблением лечебных минеральных вод.
Лечение должен наметить и распланировать врач. Даже при выборе минеральной воды необходима консультация специалиста, так как это лечебное средство и у него есть противопоказания.
Хроническая стадия заболевания опасна тем, что даже при грамотном лечении со временем всё равно происходит снижение уровня инсулина, а это приведёт к возникновению сахарного диабета. Вот поэтому больным с хроническим воспалением поджелудочной железы надо периодически обращаться за консультацией к эндокринологу. Это поможет держать под контролем уровень сахара и выявить заболевание на ранней стадии, что поможет успешному лечению.
Возможные пути профилактики
Хронический панкреатит (МКБ – 10) сложное заболевание с трудным лечением. Код 10 означает, что эта патология имеет алкогольную или инфекционную этиологию.
Профилактикой в этих случаях будет отказ от употребления алкогольной продукции и своевременное лечение инфекций в организме. Такие меры при хроническом панкреатите будут способствовать уменьшению обострений.